緑内障とは
緑内障とは、目から入ってきた情報を脳に伝達する視神経に障害が起こり、視野(見える範囲)が狭くなる病気のことです。治療が遅れると失明に至ることもあります。日本での失明原因第1位の病気です。
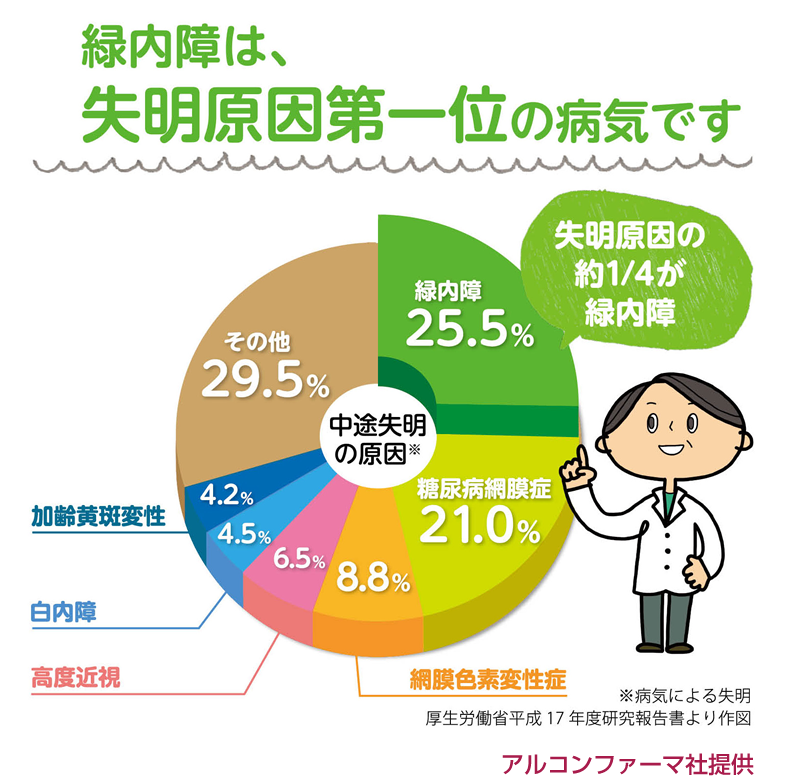
緑内障の有病率は、40歳以上で20人に1人で、男女差はありません。年齢と共に上昇し、70歳以上で10人に1人以上の有病率と年齢と共に上昇しています。治療を受けている人は1割程度、9割は放置されています。自覚症状がないため未治療の緑内障患者が多数存在していると言われています。
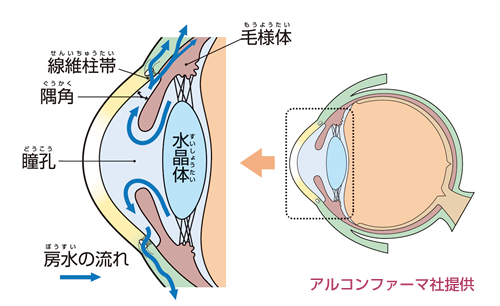
緑内障の原因

緑内障の症状
緑内障は、少しずつ見える範囲が狭くなったり(視野狭窄) 、部分的に見えない部分ができたり(視野欠損)する視野障害が起こります。しかし、その進行は非常にゆっくりで、両方の目の症状が同時に進行することは稀なので、病気がかなり進行するまで自覚症状はほとんどありません。視野障害が進行すると視力が低下を来し、場合によっては失明することさえありえます。また緑内障の進行は常に一方通行であり、喪失した視野や視力を治療によって取り戻すことができません。従って緑内障の治療は、あくまでも緑内障の進行を遅くするためのものであり、見え方を改善することはできません。
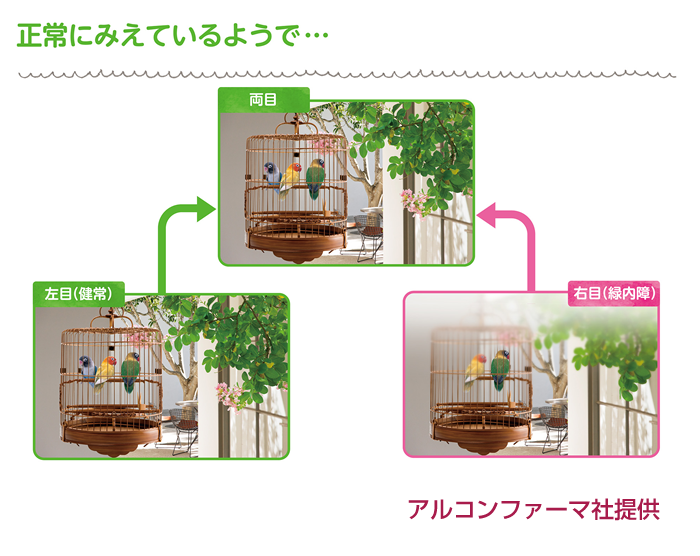
緑内障の見え方の変化
正常
 視野の一部が欠けているところ(視野欠損)がありますが、範囲が狭いので脳が補正をかけて全て見えていると錯覚してしまいます。
視野の一部が欠けているところ(視野欠損)がありますが、範囲が狭いので脳が補正をかけて全て見えていると錯覚してしまいます。
初期症状の視野欠損に加えぼやっとしたかすみが出現してきます。かすみを老眼と考えてしまい見えにくいことに気づかず発見が遅れることもあるので注意が必要です。
初期
 徐々に見える範囲が狭くなり、このころになると左右での見え方の違いが気になってきます。この状態でも両眼で見ていると気にならない方が多いです。
徐々に見える範囲が狭くなり、このころになると左右での見え方の違いが気になってきます。この状態でも両眼で見ていると気にならない方が多いです。
中期
 見える範囲が狭くなってきます。また中心に近い部分も見えにくくなります。ここまで悪化すると自覚症状が強くなりますが、自覚症状が出てきても治療で元の視野に戻すことは困難です。
見える範囲が狭くなってきます。また中心に近い部分も見えにくくなります。ここまで悪化すると自覚症状が強くなりますが、自覚症状が出てきても治療で元の視野に戻すことは困難です。
普段はほぼ自覚症状がない緑内障ですが、急激に眼圧が著しく上昇した場合(急性緑内障発作)は、眼痛・充血・目のかすみのほか、頭痛や吐き気を自覚することもあります。その場合、急速に視野が悪化していきますので、すぐに治療を受ける必要があります。
逆に、ゆっくりと眼圧が上昇していく場合や正常眼圧緑内障の方では、自覚症状がないために気がついたら視野が悪くなっていたということになりがちです。
緑内障の診断
緑内障は様々な原因から成り立っています。
原因が全て解決されてはいませんが、共通していることは進行性であること、視神経症による視野障害で、眼圧が重要な因子であることです。
分類によって、先天性と後天性、解剖学的に開放隅角と閉塞隅角、原因疾患の有無によって原発性と続発性に分けられます。
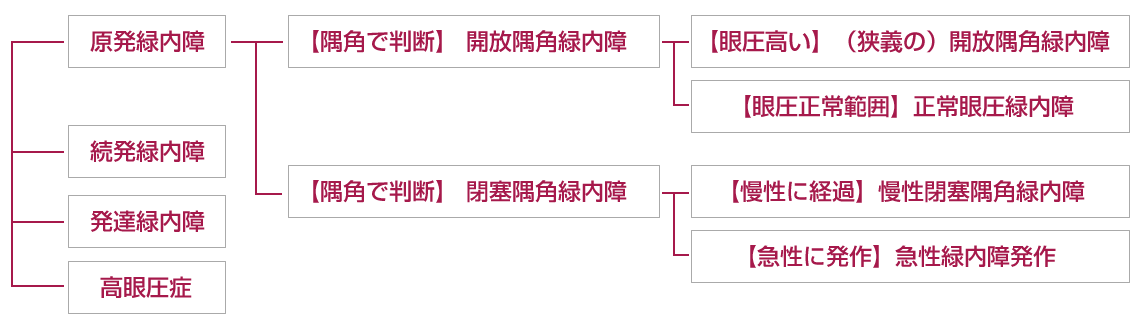
開放隅角緑内障
隅角が広く,原因疾患が無い(原因が分からない=「原発性」)原発開放隅角緑内障は多く見られる緑内障です。
原発開放隅角緑内障のうち,眼圧が正常で起こるものを正常眼圧緑内障と分類されます。
特に日本人はこのタイプが多いことは先ほど述べました。
閉塞隅角緑内障
房水の出口(隅角)部分が虹彩によってふさがれ、狭くなっている緑内障を原発閉塞隅角緑内障といいます。水晶体の大きさに比べて前眼部の容積が先天的に小さい人に発生しやすく、このような人は中年以降に水晶体が厚くなると、前房が浅くなって隅角が狭くなります。 原発閉塞隅角緑内障では、急速に隅角が閉じてしまうことで、劇的で著しい眼圧上昇を来すことがあり、これを一般に急性緑内障発作と呼びます。急性発作を起こした場合、眼痛や頭痛といった自覚症状が出現します。
その他の緑内障
先天的な発達異常である発達緑内障や炎症や薬剤によって引き起こされる続発緑内障などがあります。また、眼圧は高いものの視神経に緑内障性の変化を認めない場合があり高眼圧症と呼んでいます。基本的には緑内障へと進行するリスクが高いので定期検査が必要になりますが、中には角膜の厚み(角膜厚)が厚いために検査で眼圧が高く測定されてしまう場合があります。当院では角膜の厚みを測定して眼圧測定値の補正を行い判断しています。
緑内障の検査
眼科では、たくさんの機械を使用して診断を行っています。緑内障も診断機器の進歩によりより早期の緑内障を発見できるようになりました。
1. 眼圧測定
眼の固さをはかる検査です。眼圧降下が緑内障の基本的な治療となるため治療状況を把握するための基礎的な検査です。当院では基本的に非接触式の空気眼圧計を利用しており、患者負担が軽くて済みます。角膜に直接器具を当てて測定するタイプもあり、より正確な眼圧測定が必要な方はこちらを使用します。
2. 眼底検査
視神経乳頭(ししんけいにゅうとう)、網膜の神経線維の観察をします。視野障害(機能障害)に先立って必ず視神経乳頭が緑内障性の変化(形状変化)をきたすので、早期発見には必要です。
3. 視野測定
見える範囲の検査を行います。視野の異常は自覚しにくいため、きちんと検査する必要があります。視神経の障害部位に一致した視野の欠け(視野狭窄)を確認します。片眼10~15分程度かかり、集中力のいる検査ですが緑内障の診断、進行の具合を診るのに欠かせない検査です。
4. 隅角検査(ぐうかくけんさ)
隅角鏡というレンズを角膜にのせて、房水の流出する場所を観察します。 最近は、前眼部光干渉断層計(前眼部OCT)を用いて隅角の断面を撮影することが可能となりました。より直感的に隅角の状態を理解できます。 緑内障の分類をするために重要な検査です。
5. 角膜厚測定(かくまくこうそくてい)
眼圧測定結果は角膜の厚みに影響を受けることから測定します。
6. 光干渉断層計(OCT)
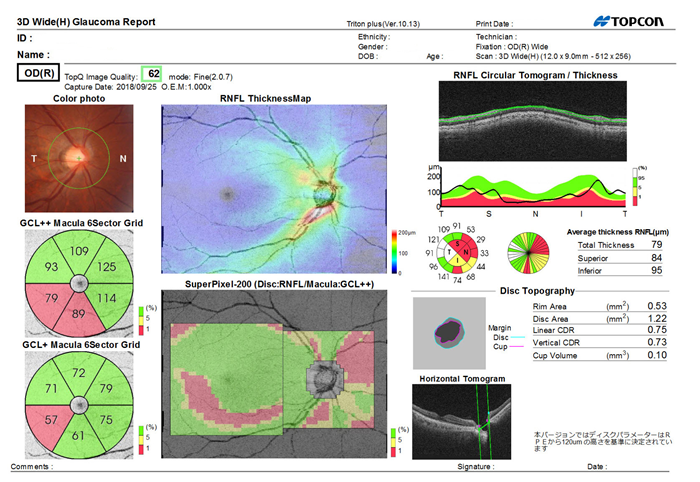 視神経、網膜の断層を撮影することが可能です。一般的なクリニックに導入されるようになってまだ日が浅いものの、極早期の緑内障の変化から進行具合を解析することができるため現在の緑内障診断には重要な検査機械です。
視神経、網膜の断層を撮影することが可能です。一般的なクリニックに導入されるようになってまだ日が浅いものの、極早期の緑内障の変化から進行具合を解析することができるため現在の緑内障診断には重要な検査機械です。
緑内障の治療
緑内障で失った視野をもとに戻すことはできません。したがって、緑内障の治療目的は病気の進行をできるだけ緩やかにさせることです。緑内障に対する治療は、眼圧を下降させることで、それによって病気の進行を緩やかにさせることが証明されています。
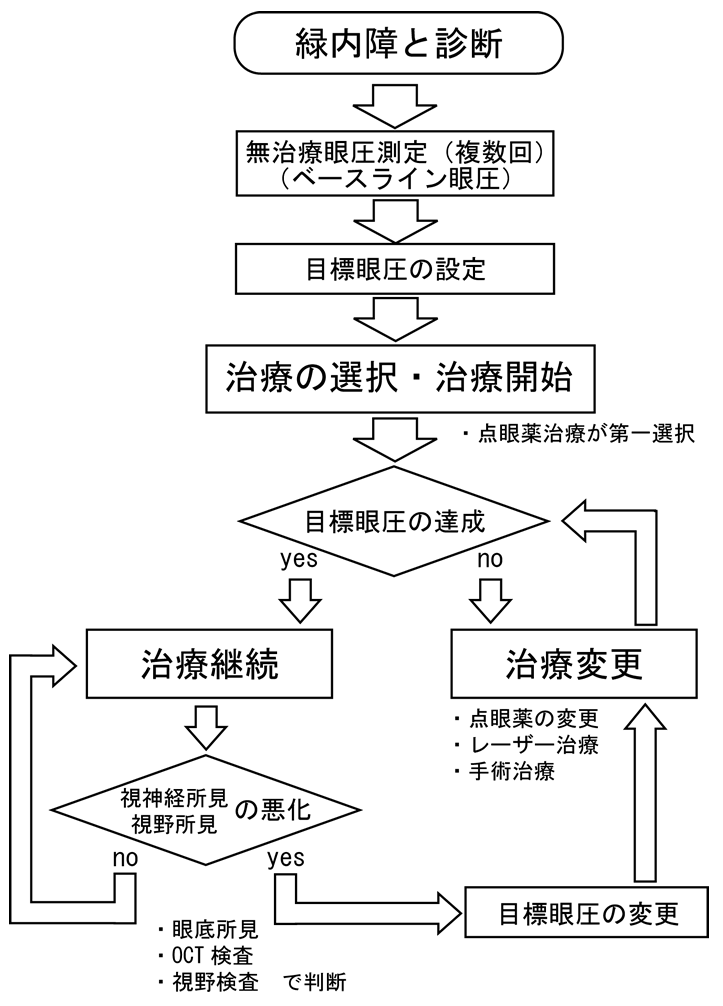
図:緑内障治療チャート
1. 眼圧のベースラインの決定、目標眼圧の設定
眼圧の正常値は、10~20 mmHg(平均値14.5mmHg 単位はmmHg~ミリメートル水銀柱)とされていますが、この値は統計上の値であって、眼圧には正式な意味で正常値と言うものがなく、自分の眼圧に自分の視神経が耐えられない場合に、緑内障が発症し悪化します。例えば眼圧25mmHgで発症する人もいれば、正常範囲内の12mmHgでも緑内障を発症してしまう人もいます。血圧のように、全ての人に対して180mmHg(血圧も単位は同じ)だと駄目で、120mmHgならOKと言うわけにはいきません。例えば、眼圧が20mmHgで緑内障と診断された場合には、治療によって、20%下げて16mmHgにする、または30%下げて12mmHgにする、という治療の目標「目標眼圧」を決定します。この時の無治療で緑内障の発症の元となった眼圧値を「ベースライン眼圧」と言います。
眼圧は時間により変動しています。きちんと緑内障を治療しようと考えると、治療開始前の眼圧を正確に出すということが必要になります。3回程度計測した眼圧の平均を「点眼前の基準」とすることで、治療前の眼圧をより正確に評価します。まず治療を開始する前に「ベースライン眼圧値」を決めます。
ではこの「ベースライン眼圧」からどの程度下げれば緑内障の進行を抑制・停止できるのでしょうか。報告では、「ベースライン眼圧」から20%眼圧を下げると、約半数の方の進行を抑制、30%下げると約80%の方の進行が止められるとされています。つまり、まずこの20~30%の眼圧下降を「目標眼圧」に設定して治療を行っていきます。「目標眼圧」に到達できていて視野の進行がなければその治療を継続していきます。それでも緑内障が進行してしまった場合には、より強い治療に変更しより低い眼圧を目標に治療を行っていきます。
2. 治療開始
緑内障の治療は、「1.薬剤療法」「2.手術療法」に分かれますが、まずは薬剤による眼圧コントロールを行っていきます。
1. 薬剤療法
緑内障の治療薬として点眼薬と内服薬、注射薬があります。
現在の治療の基本は点眼薬です。内服薬、注射薬(点滴を含む)は、副作用が強すぎるので長期間使用できません。急激な眼圧上昇に対して降圧が必要な場合に使用します。まずは、点眼薬からスタートします。
2. 手術療法
点眼薬を複数使用しても眼圧が下がらない場合、手術療法に切り替えます。
手術には、レーザー治療と手術室で行う手術があります。様々な手術方式がありますが緑内障のタイプ、進行具合、眼圧の状態 により患者様に合った手術を選択していきます。
手術に関してご注意・ご理解いただきたいのは、緑内障手術は、緑内障(視野障害)を治す手術ではありません。手術することにより眼圧を下げるのが目的であり、緑内障手術で眼圧が下がっても視野が回復するわけではありません。また、手術後もより眼圧を下げるため点眼を併用します。一般的に手術したら点眼薬がいらなくなるということはありません。
3. 目標眼圧の達成度
標眼圧に到達していれば、緑内障の進行を止める、あるいは緩やかにすることができるので、まずは薬剤治療開始して目標眼圧に達しているかを定期的に観察していきます。
目標眼圧に到達していればそのまま同じ治療を継続します。到達していなければ、点眼薬の種類を変える、点眼薬を複数使用する等、目標眼圧に到達するように薬剤の追加・変更を行っていきます。薬剤のみで眼圧下降が得られなければレーザー治療や手術療法を考慮します。
4. 緑内障の進行度のチェック
最初に述べたように、緑内障は視神経に障害が起こり視野が狭くなっていきます。
眼圧値がいくら目標眼圧に到達していても視野に変化が起こっていれば緑内障は悪化していきます。 眼圧と同様、視神経所見、視野の変化も定期的に観察が必要です。病期・進行具合で個人差はありますが、3~6か月毎程度に1回検査を行って変化を観察します。 視神経所見、視野に変化がなければ、そのまま同じ治療を継続します。明らかに悪化している結果が出れば、点眼薬の種類を変える、点眼薬を複数使用する等、目標眼圧に到達するように薬剤の追加・変更を行っていきます。薬剤のみで眼圧下降が得られなければレーザー治療や手術療法を考慮します。
緑内障と診断を受けた方・治療されている方へ
現在、日本での失明原因の1位は緑内障です。緑内障の多くは慢性のもので、本人も気づかないうちにジワジワ悪くなるという点で恐ろしい病気ですが、悪化するまでに長い時間がかかるため、早期発見をしていれば進行する前の状態で治療が開始できます。治療が早ければ悪化の度合いも遅くできる可能性が高いためです。またここ数年で良い点眼薬も発売され治療の選択の幅が拡がり、今までの生活・仕事に支障なく治療できる患者さんが大部分です。
逆に、緑内障と診断を受けたとしても、症状がそれほど深刻ではないからと自己判断をしてこの疾患を軽くとらえたり、日常生活が忙しいなどの理由で治療をおろそかにすることは、緑内障を進行させてしまいますので自己判断で通院を中止しないでください。視野が狭くなった、見えにくい、等の自覚症状が出てきて来ると、残念ながらそれを治すことは今の緑内障治療ではできません。定期的に眼科へ受診して適切な治療を継続することが、緑内障を悪化させないためには重要です。
緑内障の定期検査をお願いします
緑内障は中高年の方に起こる代表的な病気のひとつです。症状がない場合でも、定期的に眼科検診を受けることをおすすめします。








